Hüfterkrankungen
Hüftdysplasie
Die Dysplasie des Hüftgelenkes stellt eine der häufigsten Skelettaffektionen des menschlichen Skeletts dar, welche weltweit mit einer unterschiedlichen Häufigkeit auftritt. Die nicht behandelte, beziehungsweise nicht erkannte Hüftdysplasie, Hüftluxation stellt eine präarthrotische Deformität dar. Das Risiko, an langwierigen Folgen einer nicht behandelten Hüftdysplasie zu erkranken, ist deutlich erhöht. Für den Patienten resultiert hieraus eine langwierige Krankheits- und Behandlungsdauer, welche möglicherweise mit einer lebenslangen Einschränkung alltäglicher Arbeiten und oftmals mit chronischen Schmerzen verbunden ist. Zahlreiche Studien der letzten Jahre konnten aufzeigen, dass die Heilungs- und Behandlungschancen mit der frühen Diagnose in den ersten Lebenswochen korrelieren. Eine adäquate Behandlung im ersten Lebensmonat ermöglicht eine anatomische Ausheilung. Hierzu gehören neben der Ultraschalldiagnostik und Verlaufskontrolle der Einsatz entsprechender Abspreiz- und Hüftbeugeschienen. Wir verwenden die Tübinger Schiene.
Das Hüftgelenk ist ein synoviales Kugelgelenk, der Kopf des Oberschenkelknochens artikuliert mit dem pfannenartigen Azetabulum des Hüftbeins. Unter einer Hüftgelenksdysplasie verstehen wir eine ungenügende Ausbildung des Hüftgelenkes mit Störung der Verknöcherung am sogenannten Pfannenerker. Bei der Hüftgelenksluxation kommt es zu einer Dezentrierung des Hüftkopfes aus der Hüftgelenkspfanne. Die Dysplasie betrifft vornehmlich die Hüftpanne (sogenannte Pfannendysplasie). Zudem können daraus resultierende Fehlformen des Femurkopfes entstehen, da die beiden Gelenkpartner nicht physiologischerweise miteinander artikulieren. Die Hüftdysplasierate beträgt in Mitteleuropa bis 4% und ist damit die häufigste angeborene Skeletterkrankung. Die Häufigkeit der Hüftluxation hingegen fällt mit 0,4 bis 0,7% deutlich geringer aus. Weltweit tritt diese in unterschiedlichen Ausmaß auf. In China und Afrika beispielsweise liegt die Inzidenz bei nahezu 0%, während in Skandinavien und bei nordamerikanischen Indianern eine Inzidenz von ca. 5% vorliegt. Mädchen haben eine bis zu 7-mal höhere Häufigkeit als Jungen. Ätiologisch kommen endogene und exogene Faktoren zum Tragen. Zu den endogenen Faktoren, vor der Geburt gehören: die Kombination mit anderen Fehlbildungen, familiäre Prädisposition, oder etwa hormonelle Faktoren (weibliches Geschlecht). Zu den exogenen Faktoren gehören vor der Geburt: intrauterine Raumenge (Erstschwangerschaft, Mehrlingsschwangerschaft), Lageanomalien (Beckenendlage, Steißlage) oder eine fetale Wachstumsverzögerung. Lageanomalien intrauterin stellen einen mechanischen Einfluß auf die Reifung dar. So konnte nach Auswertung von über 20’000 Neugeborenenuntersuchungen nicht nur ein statistisch signifikanter Zusammenhang zwischen der kongenitalen Hüftgelenksluxation und weiteren Deformitäten wie beispielsweise Fussdeformitäten, der Säuglingsskoliose oder dem Schiefhals aufzeigt werden. Anhand der Daten konnte bei 50% der Kinder mit angeborener Hüftgelenksluxation eine Häufung von Beckenendlagen festgestellt werden, welche heute auch als Risikofaktor einzuordnen ist. Auch die Umstellung der mechanischen Belastung im Rahmen der Mobilisation des Hüftgelenkes, der Übergang von einer Beuge- in eine Streckstellung nach der Geburt begünstigt das Auftreten einer Luxation. Demnach ist es möglich, dass der Tonus der hüftumgreifenden Muskulatur Einfluss auf die Entstehung dieser Erkrankung hat. Auch das Geschlecht spielt eine Rolle, wobei vor allem die weiblichen Geschlechtshormone Östrogen und Progesteron für die Entwicklung der Hüftdysplasie verantwortlich gemacht werden. In einer Studie von Bache wurde das weibliche Geschlecht als Hauptrisikofaktor für die Entwicklung der Hüftdysplasie ausgemacht. Das Verhältnis weiblich:männlich beträgt in etwa 4:1.
Eine mangelhafte Formgebung des Pfannendaches führt zu einer steilen und abgeflachten und kurzen Hüftpfanne. Primär liegt die Störung in der Verknöcherung der Pfanne mit Ausbildung einer knorpeligen Deformierung. Wird dieser Zustand nicht erkannt, beziehungsweise verpaßt, kommt es zu einer sogenannten Dezentrierung des Hüftkopfes aus der Pfanne. Daraus resultiert die Subluxation oder Luxation. Im weiteren Verlauf kann sich eine Sekundärpfanne ausbilden. Ist es bereits zu einer solchen Veränderung gekommen, ist die Reposition erschwert. Auch das verlängerte Ligamentum capitis femoris und die Gelenkkapsel können ein Repositionshindernis darstellen. Sekundär können hieraus wiederum weitere Veränderungen wie die Ausbildung einer Schenkelhalsdeformierung, eine coxa valga et antetorta entstehen. Vornehmlich während der Pubertät, in dem das Hüftgelenk physiologischer Weise einen massiven Wachstumsschub widerfährt, kann sich der Pfannenerker nochmals erheblich verändern. Liegt eine Dezentrierung vor, kommt es im Bereich des Pfannenerkers zu einer stark erhöhten Belastung mit dem Resultat, dass dieser im Wachstum weiter zurückbleibt. Die manifeste Luxation des Hüftgelenkes bei der Geburt ist sehr selten und wird zur Abgrenzung von der kindlichen Hüftdysplasie als teratologische Hüftluxation bezeichnet.
Untersuchung: Prinzipiell gilt, dass bei fast allen Erkrankungen die das Hüftgelenk betreffen, eine vermehrte Beugehaltung im Gelenk zu beobachten ist. Relativ früh wird ein Streckdefizit bemerkt oder durch den Untersucher beschrieben. Im Rahmen der klinischen Untersuchung des Neugeborenen erfolgt die Kontrolle der Stabilität des Hüftgelenkes. Stabile Hüftgelenke stellen sich unauffällig dar, während es bei Instabilitäten zu einem «schnappenden Phänomen» kommt. Die klinische Untersuchung sollte am entkleideten Säugling vorgenommen werden, da oftmals hier schon klinische Merkmale erfaßt werden können, die auf eine Dysplasie hinweisen. Dies können beispielsweise Asymmetrien der Gesäß- und Leistenfalten sein, ein Abweichen der Analfurche oder eine verzogene Schamfalte bei Mädchen. Richtungsweisend kann auch eine Beinlängendifferenz bei 90° flektierten Knie- und Hüftgelenk sein, ebenso wie ein erhöhter Adduktorentonus bei abduziertem Bein. Die Dezentrierung des Hüftkopfes führt reflektorisch zu einer vermehrten Anspannung der Adduktoren, dies geht mit einer Abspreizbehinderung einher, welche von den Eltern beim Wickelvorgang bemerkt wird. Ebenfalls wird durch die Eltern bei Laufbeginn ein «watschelndes» Gangbild bemerkt, welches auf die Insuffizienz der Gesässmuskulatur zurückzuführen ist.
Die Hüftsonographie nach Prof. Graf
Die von Prof. Graf 1981 entwickelte Hüftsonographie gilt als Standardmethode bei der Untersuchung der Säuglingshüfte. Sie ist zur Frühdiagnose der klinischen und röntgenologischen Untersuchung weit überlegen. Im Rahmen des Neugeborenenscreenings wird sie in den ersten Lebenswochen eingesetzt. Die Ultraschalluntersuchung macht sich die unterschiedliche Echogenität anatomischer Strukturen zu Nutze. Neben der Tatsache, dass sich bei der Sonographie um ein nicht strahlenbelastendes Verfahren handelt, es zudem dynamisch ist, der Untersucher die gewünschte Region aus unterschiedlichen Blickwinkeln betrachten kann, ist von wichtiger Bedeutung, dass der Hüftkopf erst mit etwa 3 Monaten zu verknöchern beginnt. Mit der Röntgendiagnostik kann also erst ab dem 3. Lebensmonat begonnen werden, eine mögliche Dysplasie somit verspätet therapiert werden. Die Ultraschalldiagnostik orientiert sich vor allem an dem Pfannenerker, also den knöchern knorpeligen Anteilen des Pfannendaches, indem Knorpel und Knochenwinkel vermessen werden (verglichen GRAF, 1996). Graf entwickelte bei der Beurteilung der Hüftsonographie die noch heute gültige Einteilung in Typ I-IV.
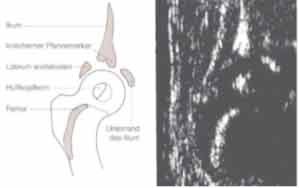
Beispiel einer sonographischen Bildgebung der kindlichen Hüfte. Links im Bild ist eine vergleichende Schemazeichnung der anatomischen Strukturen zu sehen (aus: www.vitalpark.de).
Der sogenannte Alpha-Winkel (für die knöcherne Formgebung) wird definiert zwischen den Geraden durch die y-Fuge, tangential zum Pfannenerker und dem äußeren Rand des Os Ilium. Der Beta-Winkel (für die knorpelige Überdachung) wird definiert durch die Geraden der Verbindungslinie Labrum acetabulare / Pfannenerker und lateralem Rand des Os Ilium (siehe Abbildung 1). Die von Graf vorgenommene Einteilung orientiert sich an diesen Winkelmaßen, zudem hat das Lebensalter Einfluß auf diese Einteilung.
Die sonographische Einteilung der Hüftgelenkstypen nach Prof. Graf
Bei dieser Untersuchungsmethode spielt die Erfahrung des Sonographeurs eine entscheidende Rolle (vgl. PALMEN, 1984; vgl. VISSIER, 1984). Die von Prof. Graf entwickelte Methode empfiehlt den standardmäßigen Ablauf. Die Projektion der anatomischen Strukturen erfolgt im seitlichen, lateralen Strahlengang. Für die Analyse sind drei Linien und 2 Winkel von besonderer Bedeutung. Die Grundlinie ist definiert durch die Begrenzung des knöchernen Erkers und den Übergang von Knorpelhaut zu Knochenhaut. Die Pfannendachlinie wird bestimmt durch die untere Begrenzung des knöchernen Erkers und den unteren Rand des Os ilium. «Kein Heil in der Hüftsonographie ohne Unterrand des Os iliums» (vgl. GRAF, 1997). Die Ausstellungslinie wird durch die untere Begrenzung des knöchernen Erkers und die Mitte des Labrum acetabulare gezogen. Der alpha Winkel, welcher durch Grundlinie und Pfannendachlinie gebildet wird, ist wie oben im Text erwähnt, ein Maß für die knöcherne Überdachung. Der Beta Winkel beschreibt das knorpelige Pfannendach und liegt zwischen Grundlinie und Ausstellungslinie (siehe Abbildung 2). Die Klassifikation nach Graf basiert auf diesen beiden Winkeln, es werden vier Haupttypen beschrieben.
Eine Typ I Hüfte liegt vor bei einem alpha Winkel mindestens 60° vorliegt. Differenziert wird zwischen dem Typ Ia, welcher bei einem zusätzlichen beta Winkel von kleiner als 55° gegeben ist und dem Typ Ib der bei einen beta Winkel von mindestens 55° aufweist. Eine Typ II Hüfte liegt vor bei einem alpha Winkel von 43° wobei die Typen IIa, IIb, IIc und Typ D unterschieden werden. Der Typ IIa wird nochmals zusätzlich in IIa und IIa+ unterteilt wird. Eine Typ III Hüfte nach Graft liegt vor bei einem alpha Winkel von kleiner 43° und einem beta Winkel von größer 77°. Auch hier erfolgt eine Unterteilung in IIIa und IIIb vorgenommen, wobei sich der Typ IIIb durch eine Strukturstörung am Knorpel vom Typ IIIa unterscheidet. Um das komplette Hüftgelenk abbilden zu können, ist die zusätzliche dynamische Untersuchung zwingend erforderlich. Der Schallkopf wird über das gesamte Hüftgelenk bewegt, um ein dreidimensionales Bild zu erzeugen. Dies ist vor allem bei instabilen Hüften wichtig. Durch Druck auf den Femur nach hinten nach oben kann eine Instabilität festgestellt werden, da sich bei Vorliegen einer instabilen Situation der Hüftkopf aus der Primärpfanne drücken läßt. Damit lassen sich dezentrierte von luxierten oder auch von physiologisch elastischen Hüftgelenken unterscheiden. Gleichzeitig bietet diese Untersuchungsmethode die Möglichkeit, eine luxierte, dezentrierte Hüfte durch entsprechenden Zug wieder in die Primärpfanne zu rezentrieren und die vorgefundene Anatomie entsprechend zu dokumentieren.
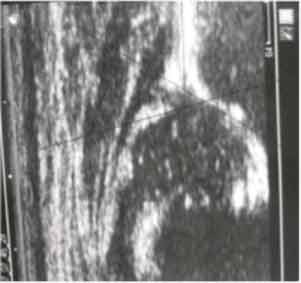
Beispiel einer Hüftsonographie. Die Grundlinie, Pfannendachlinie und Knorpeldachlinie / Ausstellungslinie sind markiert.
(aus: www.rku.de/de/fachbereiche/orthopaedie/informationen.de).
Die Therapie der kindlichen Hüftdysplasie
Der frühestmögliche Behandlungsbeginn gehört nach Auffassung verschiedener Autoren zu einem der zentralen Pfeiler der Therapie (vgl. AMLER, 1992). Die Prognose wird im Wesentlichen vom Zeitpunkt des Therapiebeginns bestimmt. Je älter die Kinder sind, desto schwieriger und langwieriger wird die Behandlung sein und die Chance einer anatomischen Ausheilung nimmt ab. Die Therapie der kindlichen Hüftdysplasie ist damit abhängig vom klinischen Befund, der Bildgebung sowie dem Alter des Kindes. Die Möglichkeiten reichen hier von einer ambulanten Versorgung mit einer Spreizhilfe bis hin zur stationären Behandlung oder einem operativen Eingriff. Problematisch bei der Behandlung ist die Abgrenzung zwischen einer kontrollwürdigen Hüfte und einer behandlungsbedürftigen Hüfte. Es muss darauf hingewiesen werden, dass eine Graf-Typ IIa Hüfte nicht behandlungsbedürftig ist. Erst wenn in der 6 Lebenswoche bei wiederholter Untersuchung kein Reifungsfortschritt sichtbar ist, darf eine Behandlung eingeleitet werden. Es wird unterschieden zwischen der Vorbehandlung, der Reposition und einer Ausheilung bei Vorliegen einer Restdysplasie. Generell kann man sich merken, dass die konservative Therapie etwa zweimal so lange dauert wie das Alter bei Behandlungsbeginn ist. In der überwiegenden Mehrzahl ist die Therapie während der ersten Monate konservativ möglich, da genügend Zeit verbleibt bis der Laufbeginn einsetzt. Die Vorbehandlung soll eine schonende Reposition ermöglichen. Bei den Neugeborenen bestehen in den allermeisten Fällen keine komplette Hüftgelenksluxation und keine Behinderung des Abspreizens, so dass eine Vorbehandlung entfällt. Durch Beugung und Abspreizung ist es in den ersten Monaten möglich das Hüftgelenk einzurenken, zu reponieren. In seltenen Fällen gelingt dies nicht und gegebenenfalls ist eine offene Reposition, also eine Operation, nötig. Dies vor allem bei älteren Kindern oder neuromuskulär bedingten Luxationen. Die Retention, das korrigierende Zurückhalten einer Fehlstellung, ist Voraussetzung für die Ausheilung nach erfolgter Reposition. Hierfür kommen unterschiedliche Hilfsmittel zur Anwendung mit dem Ziel, den Hüftkopf in zentrierter Stellung zu halten, um so eine Ausheilung, sowie Nachreifung des Erkers zu gewährleisten. Wir benützen hierfür die Tübinger Schiene. Mit der Tübinger Schiene wird die Hüfte in gebeugter und abduzierter Stellung mehr oder weniger fixiert. Eine wichtige Rolle spielt dabei auch die Compliance der Eltern, die sogenannte Therapietreue, zuverlässig. Neben der Paßform, den regelmäßigen Kontrolluntersuchungen (Sonographie, Röntgen) ist vor allem das kontinuierliche Tragen entscheidend (23 von 24 Stunden am Tag).

Tübinger Schiene.
Bei bleibender Instabilität ist die Therapie Tübinger Schiene nicht mehr ausreichend, so dass auf Gipsverbände, zurückgegriffen werden muß.
Sitz-Hockgips nach Fettweis, (aus: NELITZ M. / REICHEL H.: Konservative Behandlung der Hüftreifungsstörung, Orthopäde 2008).
Nachkontrollen
Bei Diagnosestellung einer Hüftdysplasie werden wir schnellstmöglich die richtige Therapie, meist mittels Tübinger Schiene, einleiten. Die Nachreifung der Hüfte wird im Ultraschall in 4- bis 6-wöchentlichen Kontrollen bis zur vollständigen Ausreifung der Hüfte beobachtet.
Hüftdysplasien können spontan ausheilen (vgl. AMLER MGR, 1993), genauso kann es aber vorkommen, dass sich trotz einer optimalen Diagnostik und Therapie kein langfristiger Therapieerfolg einstellen will. Aus diesem Grund kontrollieren wir alle Kinder mit einer durchgemachten Hüftdysplasie im Wachstumsverlauf klinisch und radiologisch im Alter von 18 Monaten, 4 Jahren und dann abhängig vom weiteren Verlauf.
Die Untersuchung der kindlichen Hüfte nach dem 3. Lebensmonat
Ab dem 3. Lebensmonat beginnt der Verknöcherungsprozeß der kindlichen Hüfte. Die Sonographie der Hüfte wird damit von der Röntgenuntersuchung abgelöst. Es werden immer beide Hüftgelenke gemeinsam abgebildet. Die qualitative Diagnostik beurteilt Verknöcherungsstörungen der Pfanne und Unregelmäßigkeiten im Bereich des Pfannenerkers. Die quantitative Beurteilung der Säuglingshüfte beruht auf einer Vielzahl von Hilfslinien und Winkeln um eine Dezentrierung des Hüftkopfes und eine Dysplasie der Hüftpfanne korrekt zu analysieren (s. Abbildung 3). Von besonderer Bedeutung sind hierbei:
- Die Menard-Shenton Linie – diese Linie verläuft bei einem gesunden Säugling gleichmäßig, bogenförmig vom Schambeinunterrand zur medialen Seite des Femurs.
- Die Hilgenreinerlinie – diese Linie verbindet den Unterrand des Os iliums (y-Fuge beider Seiten).
- Der Acetabulum Winkel (AC Winkel) – dieser Winkel wird aus der Verbindung der Hilgenreiner Linie und der Tangente zur Hüftgelenkspfanne gebildet (Norm: Neugeborenes 29°, 1jähriges 23°, 4jähriges 15°, 15 Jahre unter 10°).
- Der Centrum-Eckenwinkel (CE Winkel) – dieser Winkel ist definiert durch das Lot durch das Zentrum des Hüftkopfkerns und der Tangenten von dort an den Pfannenerker (Norm: 4.-13. Lebensjahr über 20°, danach über 25°).
Der Arbeitskreis Hüftdysplasie der Deutschen Gesellschaft für Orthopädie und orthopädische Chirurgie schlägt ein Schema vor, welches sich an der Kopfkernstellung orientiert basierend auf der radiologischen Auswertung der Beckenübersichtsaufnahme.
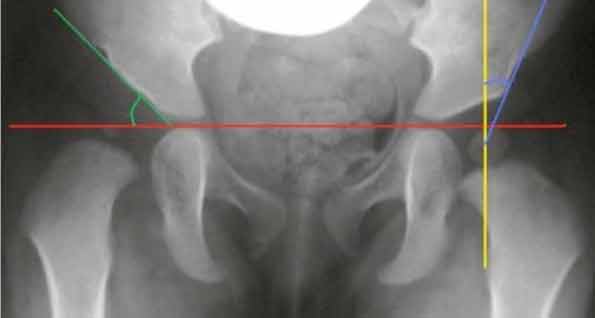
Beckenübersichtsaufnahme. Die jeweiligen Linien und Winkel sind farbig markiert. Grün-AC Winkel, rot-Hilgenreiner Linie, blau-CE Winkel.
(aus: upload.wikimedia.org/14/AC-und_EC-Winkel.jpg).
Mit der Einführung der Hüftsonographie nach Graf, dem daraus resultierenden frühen Therapiebeginn und den damit verbundenen konservativen Therapiemaßnahmen, ist die Zahl der schweren Dysplasien und Luxationen deutlich zurückgegangen. Somit ist bei fast allen Kindern eine Ausheilung der Hüftdysplasie möglich. Verbleibt ein Defizit bezüglich der Verknöcherung sollte operativ therapiert werden. Die im Folgenden aufgeführten operativen Eingriffe stellen kein Standardrepertoire der Orthopädie dar und sollten demnach in Spezial-Zentren durchgeführt werden. Ziel der Behandlung stellt die Normalisierung der Biomechanik dar. Ein wesentlicher Faktor hierbei ist die Korrektur der dysplastischen Pfannenanlage. Verschiedenste Operationsverfahren stehen hierfür zur Verfügung, sie richten sich unter anderem nach dem Grad der Dysplasie und dem Alter des Patienten.
Die operative Therapie bei der kongenitalen Hüftluxation dient einerseits der Gelenkreposition und auch der Gelenkverbesserung. Eine offene Gelenkreposition ist notwendig, wenn die Hüfte geschlossen nicht eingestellt oder gehalten werden kann. Dies ist beim Säugling praktisch nur bei der teratologischen Luxationen der Fall. Gelenkverbessernde Eingriffe werden meist erst im Verlauf durchgeführt, wenn keine genügende Ausreifung der Hüften stattgefunden hat.
Beckenosteotomie nach Salter
Die Beckenosteotomie nach Salter stellt ein Standardverfahren dar, welches vornehmlich in den ersten Lebensjahren (3 bis 6 Lebensjahr) zur Anwendung kommt solange die Symphyse noch Beweglich ist. Das Os Ilium wird oberhalb der Spina iliaca anterior inferior bis zum Foramen ischiadicum durchtrennt und das Acetabulum nach vorne außen gezogen. Die Fixierung erfolgt mit sog. Kirschnerdrähten. Nach der Operation sollte ein Beckenbeingips für 6 bis 8 Wochen angelegt werden.
Derotations-Varisierungs-Osteotomie
Bei der Derotations-Varisierungs-Osteotomie werden die Steilstellung und die nach vorne abgewinkelte Stellung des Oberschenkelhalsknochens in der Hüfte korrigiert. Dadurch soll eine bessere Überdachung des Hüftkopfes erzielt werden. Eine zu starke Korrektur sollte jedoch vermieden werden. Eine Derotation sollte bei Vorliegen einer nach vorne abgewinkelte Stellung des Oberschenkelhalsknochens in der Hüfte erfolgen. Hierbei wird das obere Segment des Oberschenkels gegenüber dem unteren Segment gedreht. Dabei ist unbedingt auf die Schonung der sogenannten Apophyse des Trochanter-majors zu achten, da daraus ein postoperatives Fehlwachstum entstehen kann. Ein großer Nachteil dieser Operation ist die postoperativ auftretende Verkürzung des Beines, welche durch die Varisierung zustande kommt.
Triple Osteotomie
Bei älteren Kindern ist Elastizität der Symphyse nicht mehr so gegeben wie sie das im frühen Kindesalter ist. Um die Hüftpfanne nun in ähnlicher Art und Weise verschieben zu können muss neben dem Darmbein auch das Sitz- und das Schambein durchtrennt werden. Nach erfolgter Osteotomie kann das Acetabulum nach vorne außen geschwenkt werden. Die Fixation erfolgt mit speziellen Schrauben. Die Triple Osteotomie ist eine der technisch anspruchsvollsten Operationen. Nach der Operation ist zunächst eine Bettruhe zwischen 5 bis 7 Tagen einzuhalten, für die ersten 6 bis 8 Wochen eine Entlastung auf der operierten Seite. Nachfolgend sollte erwähnt werden, dass es sich bei den oben genannten Operationen nur um einen kleinen Ausschnitt der gängigen operativen Möglichkeiten handelt. Im Anschluss daran darf die Kontrolle nicht unterbleiben, es besteht die Möglichkeit, dass Restdysplasien persistieren bzw. neu auftreten können. Daher werden regelmäßige klinische Verlaufskontrollen mit radiologischer Bildgebung bis zum Abschluss der Pubertät empfohlen.
Epiphysiolysis capitis femoris / ECF / Abrutschen des Hüftkopfes
Bei der Epiphysiolysis capitis femoris (ECF) handelt es sich um eine typische Hüfterkrankung des Jugendlichen. Charakterisiert ist sie durch ein Abrutschen des Hüftkopfes nach hinten unten gegenüber dem Schenkelhals in der Wachstumsfuge. Diese Definition ist jedoch irreführend, da sich der Schenkelhals nach vorne oben verschiebt, der Hüftkopf in der Pfanne verbleibt und durch den Schenkelhals nach hinten-unten gedrückt wird. Das Durchschnittsalter beträt 13 Jahre, Jungen sind etwas häufiger als Mädchen betroffen (3:2).
Bei bis zu 50% der betroffenen Jugendlichen entwickelt sich innerhalb von einem halben Jahr nach Auftreten einer ECF auch auf der Gegenseite eine ECF, sofern initial keine beidseitige Stabilisierung stattgefunden hat. Neuere Studien geben sogar bis zu 63% an. Die Prognose der ECF ist vor allem von der Stabilität der Wachstumsfuge und dem Ausmass des Abrutschens abhängig. Ein Absterben des Hüftkopfes aufgrund einer Durchblutungsstörung, die sogenannten Avaskuläre Nekrose, wird bei einer instabilen ECF mit einem Risiko von bis zu 50% angegeben und somit deutlich höher als bei einer stabilen Situation (-5%).
Die Ätiologie der ECF ist weiterhin nicht bekannt, es wird ein multifaktorielles Geschehen angenommen. Die Einteilung der ECF erfolgt unter Berücksichtigung der Symptome und ihrer Dauer, es wird unterteilt in
- akut: plötzlich, starke, einschiessende Schmerzen, Dauer unter 3 Wochen, im Röntgen zeigt sich das Vollbild einer ECF mit einer Verschiebung des Schenkelhalses im Verhältnis zum Hüftkopf.
- chronisch: rezidivierend auftretende Schmerzen in Hüft-Kniegelenk oder der Leiste, Dauer mehr als 3 Wochen, häufig sogar Monate. Im Röntgen Vollbild der ECF wobei der Grad des Abrutschens unterschiedlich ausfallen kann.
- akut auf chronisch: plötzlich auftretende Beschwerden bei seit längere Zeit bekannten Hüftbeschwerden. Dauer häufig Monate bis Jahre. Im Röntgen Vollbild der ECF wobei der Grad des Abrutschens unterschiedlich ausfallen kann.
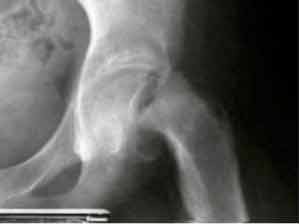
Epiphysen Lösung mit einem Abrutschwinkel von über 40°.
Die Symptomatik einer ECF kann ganz unterschiedlich ausfallen, von einem relativ beschwerdearmen Zustand bis hin zu immobilisierenden Schmerzen. Begleitend kann ein Schonhinken bemerkt werden oder einer rasche Ermüdbarkeit. Die Schmerzen werden von den Kindern häufig auch in die Leiste, den Oberschenkel oder auch das Kniegelenk projiziert. Charakteristisch im Rahmen der klinischen Untersuchung sind das positive Drehmann Zeichen (zunehmende Aussenrotation im Hüftgelenk bei Flexion) und ein vorderes Impingement (Einklemmen) im Hüftgelenk, welches sich in Schmerzen bei bei Flexion und gleichzeitiger Innenrotation im Hüftgelenk äussert.
Therapie: Es gibt eine Vielzahl an Behandlungsmöglichkeiten. Die bekannteste operative Therapie bestand in der geschlossenen Reposition und temporären Stabilisation mit sogenannten Kirschnerdrähten oder Schrauben.
Neuere Studien konnten jedoch aufzeigen, dass bei diesen Op-Techniken die Gefahr für das Auftreten eines Cam-Impingements nicht behoben wird, beziehungsweise nur unzureichend. Daraus resultiert die Gefahr für die Entwicklung einer Früharthrose. Um diesen Vorgang zu unterbinden besteht ebenso die Möglichkeit eine anatomische Reposition durchzuführen am Ort des Geschehens, dem Kopf-Halsübergang, durch eine chirurgische Hüftluxation. Je nach Ausmass des Abrutschwinkels wird dann der Hüftkopf mit Schrauben oder Drähten fixiert. Ist das Ausmass des Abrutschens sehr stark ausgeprägt, kann über diese Op-Technik der Kopf exakt auf den Hals gesetzt und im Anschluss fixiert werden.
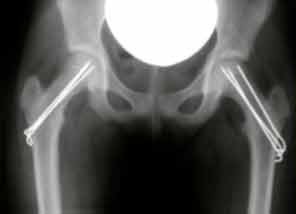
Die Spickung oder Verschraubung wird grundsätzlich auf beiden Seiten empfohlen, da es in ca. 40% der Fälle zu einem Abrutschen auf der Gegenseite kommt.
Coxitis fugax / Hüftschnupfen
Die Coxitis fugax, oder auch Hüftschnupfen genannt, ist ein besonders im Kleinkindesalter auftretender Hüftgelenkerguss im Rahmen anderer viralen Infekte der oberen Luftwege oder auch des Gastointestinaltrakts. Der Hüftschnupfen ist keine eigene Krankheit, sondern ein Symptom.
Es kommt zu einem flüchtigen Gelenkerguss, welcher begleitet sein kann von Schmerzen, Schonhinken und einer Bewegungseinschränkung. Die Symptomatik nimmt mit dem Erguss in den folgenden Tagen ab und ist meist nach 5 Tagen ausgeheilt. Wir verordnen gelockerte Bettruhe und NSAR wie zum Beispiel Algifor-Sirup für 3 bis 5 Tage.
Anschliessend werden wir den Verlauf in 3 Monaten auch radiologisch weiterverfolgen, dies um einen beginnenden M. Perthes nicht zu verpassen.
Die wichtigste Differentialdiagnose stellt die eitrige Coxitis dar. Hierbei kommt es zu erhöhter Temperatur, es liegt nicht nur ein Hüftschmerz vor, sonder das Kind ist schwer krank, hat Fieber und erhöhte Entzündungszeichen im Labor. Im Zweifel ist zu Überlegen, ob das Gelenk mit einer dünnen Nadel in Narkose punktiert werden sollte, insbesondere wenn das Kind jünger als ein Jahr ist.
M. Perthes
Der M. Perthes ist eine in Stadien verlaufende Erkrankung (Abb.1) des Hüftgelenkes (Altersgipfel 5 bis 10 Jahre) bei einem sonst gesunden Kind. Hierbei kommt es zu einer Nekrose (Absterben) des Hüftkopfes mit gleichzeitig einsetzenden Reparaturvorgängen. Jungen sind mit einem Verhältnis von 4:1 häufiger betroffen. Die Ursache des M. Perthes ist nicht vollständig geklärt. Diskutiert werden eine Minderdurchblutung des Hüftkopfes, Veränderungen der Zähflüssigkeit des Blutes, genetische sowie ernährungsbedingte Ursachen. Der natürliche Verlauf dieser Erkrankung wird durch folgende Faktoren beeinflusst: Alter, Bewegungsumfang und Geschlecht. Ziel der Therapie ist es, diejenigen Patienten herauszufiltern, die einen ungünstigen Verlauf nehmen und diese rechtzeitig, gegebenenfalls operativ zu behandeln. Grundlegendes Behandlungsziel ist der Erhalt der Beweglichkeit.
Prognose: Je älter der Patient bei Beginn der Erkrankung, desto schlechter die Prognose. Beginnt die Krankheit vor 6 Jahren, ist die Prognose unabhängig anderer Faktoren eher gut, während bei älteren Kindern bei Diagnosestellung eher schlechte Endresultate zu erwarten sind. Einen ebenfalls recht hohen Stellenwert bezüglich einer prognostischen Aussage haben der laterale Kernschatten und die Subluxation (Abb.2)
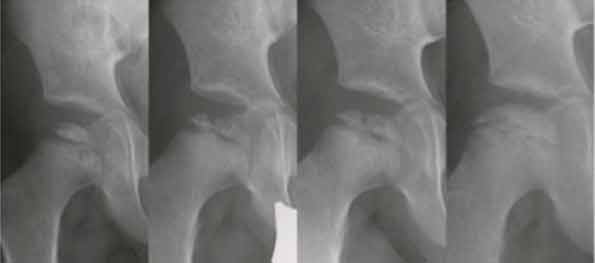
Abb. 1: Röntgenaufnahmen eines 3-jährigen Jungen mit M. Perthes der rechten Hüfte. Im Verlauf erkennbar sind die 4 Stadien der Erkrankung (v.l.n.r.): Kondensations-, Fragmentations- (6 Monate später), Reparations- (1 Jahr später) und Endstadium (3 Jahre später). Komplette restitutio ad integrum.
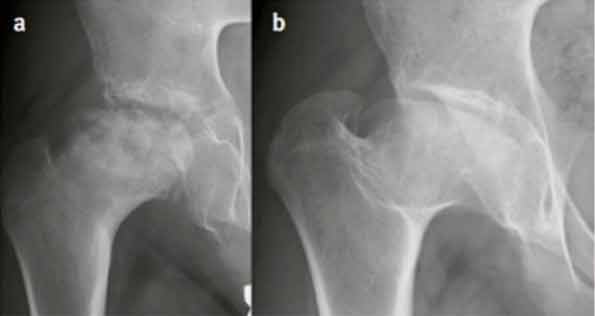
Abb. 2: Röntgenaufnahmen der rechten Hüfte eines 10-jährigen Jungen mit M. Perthes. (A) Ausgeprägte laterale Kalzifikationen am Hüftkopf (prognostisch ungünstig). (B) Endstadium der Erkrankung 5 Jahre später mit einer Coxa magna et plana.
